신경계 중환자의 측정부위별 맥박 산소포화도의 비교
Comparison of Arterial Oxygen Saturation Measured by Pulse Oximetry at Different Sensor Sites in Neurocritical Patients
Article information
Trans Abstract
Purpose
This study aimed to compare peripheral pulse oxygen saturation (SpO2) values, measured at different monitoring sites, and arterial oxygen saturation (SaO2) of neurocritical patients.
Methods
The study included 110 patients admitted to the neurosurgical intensive care unit of a university hospital. The patients’ SpO2 values were measured in their index fingers, both second toes, both earlobes, and foreheads, using the patient monitoring system. These values were compared with the standard value of SaO2 measured using a blood gas analyzer. Data were analyzed using descriptive values, Pearson's correlation coefficients, Lin's concordance correlation coefficients (CCC), and Bland-Altman plots.
Result
Regardless of the measuring site, SpO2 was correlated with the paired measurements of SaO2 (r=.40~.60, p<.001, CCC range=.40~.58). No significant bias in paired measurements of SpO2 and SaO2 was observed at all sites (-0.06~0.19%, p>.05). SpO2 values at the left finger and right earlobe had the narrowest range, with a 95% limits of agreement (LOA) (left finger -3.04~2.93% and right earlobe -3.18~2.79%). SpO2 at the index finger, on the side without an arterial catheter, had a narrower range of 95% LOA than that of the opposing finger (-3.00~2.97% vs. -3.73~3.26%).
Conclusion
SpO2 at the finger without an arterial catheter had the highest level of precision. This study suggests using the index finger, on the side without an arterial catheter, for pulse oximetry in neurocritical patients.
I. 서 론
1. 연구의 필요성
중환자 간호에서 산소화를 적절하게 유지하는 것은 우선적인 목표이며, 조직의 산소화를 감시하는 것은 필수적인 간호활동이다[l]. 저산소증은 조직의 기능과 대사를 유지하는데 불충분한 수준까지 산소가 감소하는 상태로 뇌출혈, 뇌졸중, 두부손상 등 신경외과적 손상을 받은 환자에게 이차적인 저산소성 뇌손상을 유발할 수 있다[2]. 특히 신경계 중환자들은 뇌로 향하는 관류가 부분적으로 저하되어 있고, 혈중 산소농도에 따라 뇌혈류를 변화시키는 자가조절 기능이 손상되어 있어 저산소증에 더욱 취약하다[3].
신경계 중환자들은 임상적 특성으로 인해 체내 산소화 부전이 유발되기 쉽고 이는 뇌손상 이후 회복기간 동안 추가적인 저산소성 뇌손상의 원인이 될 수 있다[4]. 뇌병변의 위치에 따라 호흡중추가 손상되거나, 호흡과 관련된 뇌신경에 장애가 생기기도 하며, 뇌손상으로 인해 기침반사가 저하되면 흡인성 폐렴의 위험성이 증가한다[5]. 또한 신경계 중환자실에서 인공호흡기 치료를 받는 환자들의 1/3에서 급성 폐손상(acute lung injury)과 급성 호흡부전증후군(adult respiratory distress syndrome, ARDS)이 발생한다고 보고된다[4]. 저산소증이나 허혈로 인하여 두뇌로 산소전달이 제한되는 것은 뇌손상 환자들의 실질적인 신경학적 손상의 원인이 될 수 있으므로[6] 신경계 중환자의 추가적인 뇌손상을 예방하고 원인이 되는 저산소증을 조기에 발견하기 위해서는 적절한 산소화의 유지와 감시가 중요하다[1,5].
산소화는 동맥혈 산소포화도(arterial oxygen saturation, SaO2)와 동맥혈 산소분압(partial pressure of arterial oxygen, PaO2)을 이용하여 감시할 수 있다. 산소포화도는 침습적인 방법인 동맥혈 가스분석(arterial blood gas analysis, ABGA)을 이용한 동맥혈 산소포화도와 비침습적인 방법인 맥박 산소계측기(pulse oximetry)를 이용한 맥박 산소포화도(peripheral pulse oxygen saturation, SpO2)로 측정할 수 있다[1]. 동맥혈 가스분석 결과는 가장 정확하여 오랫동안 표준으로 여겨져 왔다. 그러나 검체를 얻기 위하여 시행하는 동맥 천자는 통증을 유발하고 출혈, 혈관 합병증, 신경손상의 위험성이 있어 주의를 요한다. 또한 산소화의 상태변화를 지속적으로 확인할 수 없다는 단점이 있다[7,8].
반면 맥박 산소포화도의 측정은 사용이 쉽고 비용 효과적이며 비침습적으로 지속적인 측정이 가능하다는 장점이 있다[9]. 그리고 동맥혈 산소포화도가 90% 이상인 중환자에게서 측정한 맥박 산소포화도와 동맥혈 산소포화도의 차이는 평균 2%, 표준편차는 3% 미만으로 보고되고 있다[10]. 이러한 장점들로 인해 현재 맥박 산소포화도는 응급진료, 수술 시 마취 감시, 집중치료가 필요한 중환자 관리뿐만 아니라 가정에서도 사용되는 등 산소화의 감시 장치로 널리 사용되고 있다[11,12]. 그러나 맥박 산소포화도는 측정 시 체내 산소농도, 저혈압이나 저체온에 따른 관류저하, 환자의 움직임, 승압제의 사용, 빈혈, 혈색소 이상 등의 영향으로 사용에 제한을 받거나 정확도가 떨어질 수 있다[13].
맥박 산소포화도는 손가락, 발가락, 귓불, 이마에서 측정할 수 있으며[11], 측정부위가 맥박 산소포화도의 정확도에 영향을 미친다고 보고되고 있다. 저관류 상태에서는 이마에서 측정한 값이 손가락에서 측정한 값보다 더 정확하다고[14,15] 하였으나 연구자에 따라 일치하지 않는 결과도 보고되고 있다[16]. 중환자를 대상으로 측정부위를 비교한 연구에서도 손가락에서 측정한 값의 정확도가 높다고 하였으나[8] 귓불에서 측정한 값의 정확도가 높다는 연구결과도 있었다[17]. 이렇듯 중환자를 대상으로 맥박 산소포화도의 측정부위에 따른 정확도의 보고는 일관성이 부족한 것으로 나타났다. 이에 따라 측정부위별로 다른 맥박 산소계측기 사용[14–18], 일치도가 다르거나 고려되지 않은 복수의 연구자가 맥박 산소포화도를 측정[8,15], 부위별 측정순서에 대한 통제 부족[8], 소수의 대상자들에게 측정을 반복하였다[14–16, 18]는 선행연구의 제한점을 고려하여 맥박 산소포화도 측정부위에 대한 정확한 탐색이 필요하다.
이에 본 연구에서는 산소화의 감시가 중요한 신경계 중환자들을 대상으로 임상에서 사용 가능한 부위인 이마, 좌⋅우 귓불, 좌⋅우 손가락, 좌⋅우 발가락에서 측정한 맥박 산소포화도와 동맥혈 가스분석을 통해 산출한 동맥혈 산소포화도를 비교하여 차이를 분석함으로써 안정적인 산소화 감시를 위한 맥박 산소포화도 측정부위를 제시하여 간호 실무의 근거를 제공하고자 하였다.
2. 연구목적
본 연구의 목적은 신경계 중환자를 대상으로 측정부위에 따른 맥박 산소포화도와 동맥혈 산소포화도의 차이를 비교 분석하고자 함이며 구체적인 목표는 다음과 같다.
1) 대상자의 일반적⋅임상적 특성 및 이마, 좌⋅우 귓불, 좌⋅우 손가락, 좌⋅우 발가락의 맥박 산소포화도를 확인한다.
2) 대상자의 측정부위별 맥박 산소포화도(SpO2)와 동맥혈 산소포화도(SaO2)의 관련성을 파악하고, 일치도를 편향과 정밀도로 파악한다.
3) 대상자의 임상적 특성에 따른 맥박 산소포화도(SpO2)와 동맥혈 산소포화도(SaO2)를 비교한다.
II. 연구방법
1. 연구설계
본 연구는 신경계 중환자를 대상으로 측정부위별 맥박 산소포화도(SpO2)와 동맥혈 산소포화도(SaO2)를 비교하는 전향적 관찰연구이다.
2. 연구대상
본 연구는 지주막하 출혈, 뇌내출혈, 경막하 출혈, 뇌실내출혈, 뇌졸중, 뇌종양, 혈관 기형 등 뇌손상을 진단받고 B 광역시에 소재한 P 대학교병원 신경외과 중환자실에 입원한 환자를 대상으로 하였다. 대상자의 구체적인 선정기준은 만 20세 이상의 성인 중 치료적 목적으로 동맥관을 유지하고 있으며 동맥혈 산소포화도를 측정하는 자로 선정하였다. 표본 수는 G*power 프로그램[19]으로 상관관계 분석에서 중간효과 크기(f=.3), 유의수준(a) .05 (양측검정), 검정력(1-β) .9를 기준으로 하였을 때 산출된 대상자 112명과 탈락률 10%를 고려하여 전체 123명을 모집하였다. 제외기준에 따라 모집된 대상자 중 동맥혈 가스분석을 위한 혈액 검체 응고(3명), 맥박 산소포화도 측정 시 심전도의 맥박수와 맥박 산소계측기의 맥박수 불일치(5명), 혼돈된 의식수준으로 탐침을 반복적으로 제거하여 맥박 산소포화도 측정 불가능(3명), 동의를 받은 이후 혈색소 5.0g/dL이하로 감소(1명)와 동맥혈 산소포화도 70% 이하로 감소(1명)로 총 13명을 제외하고, 110명을 최종 연구대상자로 분석하였다. 선행문헌에서는 수축기 혈압 80mmHg 이하, 체온 35℃ 이하, 절단, 결손, 이물로 맥박 산소포화도 측정이 불가능한 경우, 일산화탄소중독으로 진단받은 경우, 메틸렌 블루, 인디고 카민, 인도시아닌을 투여받은 경우 등이 제외기준이었으나[11–13, 20], 본 연구에서는 이에 해당하는 대상자는 없었다.
3. 연구도구
1) 대상자의 일반적 특성과 임상적 특성
대상자의 특성으로 성별, 연령, 진단명, 수술 여부, 과거력, Acute Physiology and Chronic Health Evaluation (APACHE) II 점수, 의식 수준, Glasgow coma scale (GCS) 점수, 산소공급 방법, 사지 근력수준, 동맥관의 위치, 승압제 사용 여부를 조사하였다. 사지 근력수준은 0에서 5점의 6등급으로 평가되는 Medical Research Council 등급으로 측정된 점수를 0점을 마비, 1점에서 4점을 허약, 5점을 정상으로 분류하였다.
2) 산소포화도
(1) 동맥혈 산소포화도
동맥혈 산소포화도(SaO2)는 혈액 가스분석기(pHOx Ultra Analyzer with COOX, Nova biomedical, USA)로 동맥혈 가스분석을 시행하여 산출한 산소포화도(%)로서 소수점 한자리까지 표시하였다. 동맥혈액 검체는 항응고 처리된 전용주사기(BD Preset syringe, Becton Dickinson, United Kingdom)를 사용하여 대상자의 동맥관을 통해 2cc의 혈액을 채혈하고 전용보관용기에 담아 해당 병원의 응급검사실에 응급검사로 의뢰하였다.
(2) 맥박 산소포화도
맥박 산소포화도(SpO2)는 환자감시 시스템(IntelliVue MP40, Philips Medizin Systeme, Boeblingen, Germany)에 일회용 범용 탐침(Disposable SpO2 Sensors Oxifix U-N probe, Unimedics, Seoul, Korea)을 연결하여 측정하였다. 본 연구에 사용한 환자감시 시스템은 산소포화도 70~100% 범위에서 오차범위 ±2%로 제조사의 검증을 받은 제품이며 해당 병원의 의공학과에서 정기적으로 보정(calibration)을 시행한다. 측정부위는 대상자의 이마, 양쪽 귓불, 양쪽 집게손가락, 양쪽 둘째 발가락으로 측정 시 맥박 산소계측기 화면의 PPG 파형이 일정하고 맥박 산소계측기에 표시된 심박동수와 대상자에게 부착된 심전도의 심박동수가 동일한지 최소 10초간 확인하였으며[8,12], 환자감시시스템에 나타난 수치가 일정하게 유지될 때 표시된 값(%)을 사용하였다. 맥박 산소포화도의 부위별 측정순서는 무작위 할당을 위해 Research Randomization Program (http://www.randomizer.org)을 이용한 난수표에 따라 대상자별로 순서를 정하여 측정하였다.
3) 생리적 지수
대상자의 생리적 지수로 산소포화도 측정 당시 활력징후와 동맥혈 가스분석 결과를 포함하였다. 활력징후는 상기 환자감시 시스템과 연결된 혈압 커프(Flexiport reusable, Welch Allyn, New York, USA)를 사용하여 상완에서 비침습적인 혈압(mmHg)을 측정하고, 동일 감시 시스템에 연결된 케이블(ECG safety cable lead set, Philips Medizin Systeme, Boeblingen, Germany)을 이용하여 심박동수(회/분)와 호흡수(회/분)를 측정하였다. 체온(℃)은 전자 체온계(Microlife electronic thermometer MT200, ONBO Electronic Co., Ltd., China)를 이용하여 액와에서 측정하였다. 동맥혈 가스분석 결과는 혈중 수소이온농도, 동맥혈 산소분압(mmHg), 동맥혈 이산화탄소분압(mmHg), 혈중 중탄산염농도(mmol/L)로 동맥혈 산소포화도와 동일한 검체에서 분석된 결과이다.
4. 자료수집 방법
본 연구는 B 광역시 P 대학교 병원의 연구윤리심의위원회(IRB)의 승인(과제번호: H-1812-003-073) 및 신경외과 담당 주치의, 해당 병동의 수간호사, 간호부에 연구에 대한 협조를 구한 후 진행하였다. 자료수집 기간은 2018년 12월 19일부터 2019년 9월 28일까지 약 10개월로 연구자는 의식수준에 따라 대상자나 법적 보호자에게 연구의 목적, 연구과정, 연구 시 유의사항, 대상자의 익명성 유지, 자료의 비밀보장 및 연구 참여를 언제라도 철회할 수 있음 등의 내용을 설명하고 서면동의를 받았다. 자료는 중환자실 임상경력이 5년 이상이고 신경외과 중환자실에 근무하는 연구자 1명이 의무기록과 직접 측정을 통하여 수집하였다. 대상자의 일반적 특성을 의무기록을 통해 조사하였고, 생리적 지수 및 산소포화도의 측정은 치료과정 중 의사의 처방에 따라 동맥혈 가스분석을 포함한 혈액검사를 위해 검체를 수집하는 오전 6시부터 7시 사이에 시행하였다. 흡인, 체위변경 등 간호활동이 시행된 경우 혈류역학 및 조직의 산소화가 안정된 20분 후에 생리적 지수, 동맥혈 산소포화도, 맥박 산소포화도의 순서로 측정하였다.
5. 자료분석 방법
수집된 자료는 IBM SPSS Statistics 25.0 프로그램과 Medcalc 15.0 프로그램을 이용하여 분석하였고, 본 검증을 위한 유의수준(α)은 .05 (양측검정)이었다.
1) 대상자의 일반적⋅임상적 특성과 측정부위별 맥박 산소포화도 및 동맥혈 산소포화도는 평균 및 표준편차, 빈도와 백분율, 범위의 기술통계로 산출하였다.
2) 대상자의 측정부위별 맥박 산소포화도와 동맥혈 산소포화도의 상관관계는 Pearson's correlation coefficients, Lin's concordance correlation coefficients (r c)로 분석하였다.
3) 대상자의 측정부위별 맥박 산소포화도와 동맥혈 산소포화도의 일치도는 Bland-Altman plot을 이용하여 편향(mean difference), 정밀도(standard deviation of difference), 95% 일치한계(limits of agreement, LOA)를 부위별로 제시하고 편향의 통계적 유의성을 paired t-test로 검증하였다.
III. 연구결과
1. 대상자의 특성
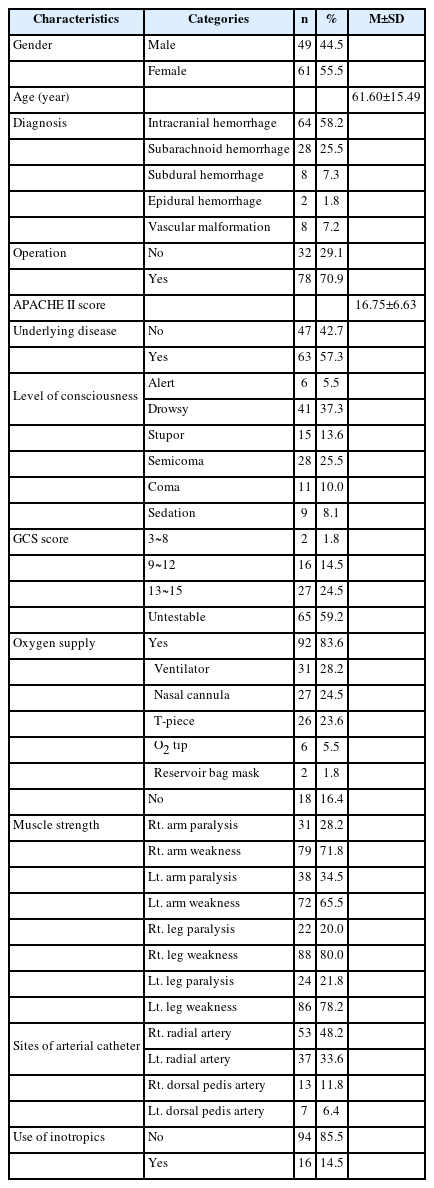
본 연구의 대상자는 여자가 55.5%(61명), 남자는 44.5% (49명)이었으며, 평균 61.60±15.49세였다. 뇌내출혈을 진단받은 사람이 58.2%(64명)로 가장 많았고 수술을 받은 대상자는 70.9%(78명)였다. APACHE II 점수는 평균 16.75±6.63점이고 과거력이 있는 경우가 57.3% (63명)였으며 의식수준은 기면상태인 대상자가 37.3% (41명)로 가장 많았다. GCS 점수는 삽관이나 진정 상태로 측정이 불가능한 대상자가 59.2%(65명)로 가장 많았고 경증의 뇌손상을 받은 대상자 24.5%(27명), 중등도의 뇌손상을 받은 대상자 14.5%(16명) 순이었다. 맥박 산소포화도 측정 시 전체 대상자 중 83.6%(92명)가 산소공급을 받고 있었으며, 산소공급 방법은 인공호흡기(28.2%), 비강캐뉼라(24.5%), T-piece (23.6%) 순이었다. 근력수준은 오른쪽 상지의 마비가 28.2%(31명), 왼쪽 상지의 마비가 34.5%(38명)였고 하지의 경우 오른쪽 20.0%(22명), 왼쪽은 21.8%(24명)가 하지에 마비가 있었다. 전체 대상자 중 81.8%(90명)가 요골동맥에 동맥관을 유지하고 있었고(오른쪽 48.2%, 왼쪽 33.6%), 본 연구 참여 당시 대상자의 85.5%(94명)는 승압제를 사용하지 않는 상태였다(Table 1).
2. 대상자의 생리적 지수 및 산소포화도
산소포화도 측정시 평균 활력징후는 수축기 혈압 130.39±17.35mmHg (Min~Max=85~180mmHg), 이완기 혈압 71.15±13.38mmHg (Min~Max=42~106mmHg), 맥박수 79.38±15.20회/min (Min~Max=50~132회/min), 호흡수 18.08±3.87회/min(Min~Max=10~30회/min), 체온 36.58±0.42℃(Min~Max=36.0~38.2℃)였다. 대상자들의 평균 동맥혈 가스분석 결과는 혈중 수소이온농도(pH) 7.42±0.05 (Min~Max=7.16~7.53), 동맥혈 산소분압(PaO2) 121.99±35.01mmHg (Min~ Max=67.60~232.00mmHg), 동맥혈 이산화탄소분압(PaCO2) 34.14±6.27mmHg(Min~Max=22.00~53.90 -) 22.26±4.18mmol/L mmHg), 중탄산염농도(HCO3(Min~Max=10.50~34.30mmol/L)이었다. 부위별 맥박 산포포화도는 이마에서 98.38±1.75%(Min~Max=92~ 100%), 오른쪽 귓불 98.45±1.75%(Min~Max=91~100%), 왼쪽 귓불 98.43±1.84%(Min~Max=88~100%), 오른쪽 손가락 98.32±2.03%(Min~Max=86~100%), 왼쪽 손가락 98.33±1.86%(Min~Max=89~100%), 오른쪽 발가락 98.32±2.03%(Min~Max=90~100%), 왼쪽 발가락 98.37±1.85%(Min~Max=92~100%)로 측정되었으며 동맥혈 산소포화도는 평균 98.26±1.46%(Min~Max=93.3~99.9%)였다(Table 2).
3. 부위별 맥박 산소포화도와 동맥혈 산소포화도의 상관성과 일치도
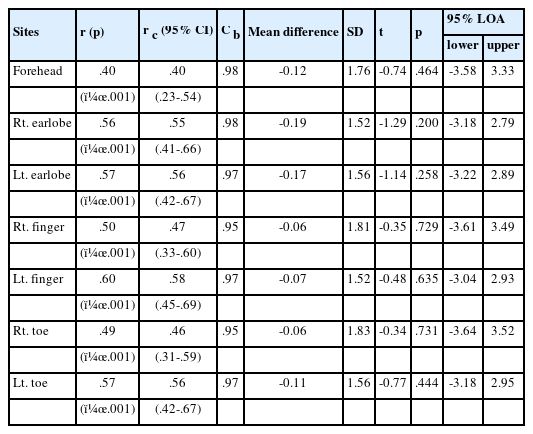
본 연구에서 각 측정부위의 맥박 산소포화도와 동맥혈 산소포화도 간의 상관계수(r) 및 일치상관계수(r c)는 모두 왼쪽 손가락에서 가장 높았고(r=.60, r c=.58) 이마에서 가장 낮았으며(r=r c=.40), 왼쪽 귓불이 두 번째(r= .57, r c=.56), 오른쪽 귓불(r=.56, r c=.55)과 오른쪽 발가락(r=.49, r c=.46)이 세 번째로 높았다. 손가락과 발가락은 좌⋅우의 일치상관계수가 귓불의 좌⋅우 차이보다 더 크게 나타났다(손가락 r c차이=.11, 발가락 r c차이=.10, 귓불 r c차이=.01). 편향은 오른쪽 손가락과 오른쪽 발가락이 가장 적은 편향을 보였고(mean difference=–0.06%) 오른쪽 귓불이 가장 큰 편향을 보였으나(mean difference=–0.19%) 모든 부위에서 통계적으로는 유의하지 않았다(p>.05). 모든 측정부위에서 맥박 산소포화도가 동맥혈 산소포화도보다 평균적으로 높게 측정되어 편향이 음수로 나타났다. 정밀도는 왼쪽 손가락과 오른쪽 귓불이 가장 정밀한 수치를 나타내었고(standard deviation of the difference=1.52) 왼쪽 귓불과 왼쪽 발가락(standard deviation of the difference=1.56), 이마(standard deviation of the difference=1.76), 오른쪽 손가락(standard deviation of the difference =1.81), 오른쪽 발가락(standard deviation of the difference=1.86) 순서로 정밀하였다(Table 3). Bland-Altman plot에서 95% 일치한계 범위 밖에 분포하는 이상값은 이마와 오른쪽 귓불에서 4개, 왼쪽 귓불이 3개가 있었고, 대다수가 산소포화도가 비교적 낮을 때 발생하였으며 그 경향은 손가락과 발가락에서도 일치하였다(이상값의 개수=오른쪽 손가락 4개, 왼쪽 손가락 3개, 양쪽 발가락 5개)(Figure 1).
Correlations and Agreements between O2 Saturations by Pulse Oximetry and Arterial Blood Gas Analysis (N=110)
4. 임상적 특성에 따른 맥박 산소포화도와 동맥혈 산소포화도
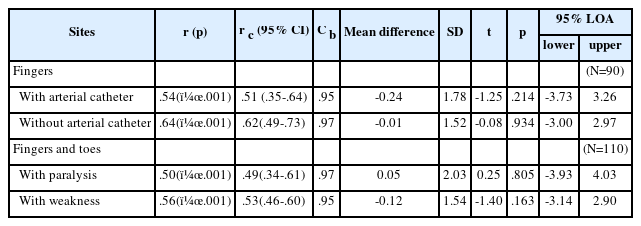
상지에 동맥관이 없는 손가락에서 측정한 맥박 산소포화도가 요골동맥에 동맥관을 보유한 상지의 손가락에서 측정한 것보다 동맥혈 산소포화도와 일치상관계수가 높고(r c=.62 vs .51), 통계적으로 유의한 차이는 없었지만 일치도도 높았으며(mean difference=-0.01 vs –0.24, p>.05) 보다 정밀한 것으로 나타났다(standard deviation of the difference=1.52 vs 1.78, 95% LOA=-3.00~2.97 vs –3.73~3.26).
근력수준에 따라 사지에서 측정한 맥박 산소포화도와 동맥혈 산소포화도의 차이는 마비가 있는 사지에서 측정한 맥박 산소포화도가 허약하지만 근력이 있는 사지에서 측정한 것보다 일치상관계수가 낮았고(r c=.49 vs .53), 편향은 작았으나(mean difference=0.05 vs –0.12, p>.05), 정밀도는 낮게 나타났다(standard deviation of the difference=2.03 vs 1.54, 95% LOA= -3.93~4.03 vs –3.14~2.90)(Table 4).
IV. 논 의
본 연구는 신경계 중환자를 대상으로 이마, 좌⋅우 귓불, 좌⋅우 손가락, 좌⋅우 발가락의 맥박 산소포화도를 측정하고, 동맥혈 산소포화도와 비교하여 향후 신경계 중환자의 산소화 유지와 감시에 기초자료를 제공하고자 시도되었다.
연구대상자들의 맥박 산소포화도는 모든 측정부위에서 평균 98.3~98.5%, 동맥혈 산소포화도는 평균 98.3%, 동맥혈 산소분압은 평균 121.99mmHg이었다. 산소화 지표의 정상수치는 산소포화도 95% 이상, 산소분압 75∼100mmHg이며[21], 미국 심장뇌졸중협회(American Heart Association/American Stroke Association Guidelines)에서 급성기 뇌졸중과 뇌출혈 환자의 산소포화도를 94% 이상 유지하기를 권고하는 것과[22] 비교하여 볼 때 본 연구대상자들의 산소포화도와 산소분압이 기준을 충족하는 약간 높은 수준으로 유지되는 것으로 나타났다. 저산소증이나 허혈로 인한 2차적 뇌손상은 중환자실에서 주로 발생하므로 뇌혈류 및 산소화를 최적화시키는 것은 신경계 중환자 치료의 목표 중 하나이다[1]. 그러나 저산소증 뿐만 아니라 고산소증(hyperoxia) 또한 신경계 중환자의 사망률을 증가시키고 예후에 부정적인 영향을 미치므로[23] 이에 대한 주의가 필요하다. 세포, 조직 및 기관이 과도한 산소공급에 노출되거나 정상 산소분압보다 높은 상태를 의미하는 고산소증은[24] 뇌혈관의 수축을 유발하여 뇌혈류를 감소시킴으로써 신경계 중환자의 예후를 악화시키고[25] 과다한 산소로 발생된 활성산소는 항산화 효소의 환원 능력을 압도하여 조직의 손상을 유발한다. 특히 폐는 산소독성에 민감한 장기로[26] 이는 신경계 중환자의 체내 산소화 부전의 원인이 될 수 있다. Ricon 등[24]은 고산소증을 보인 신경계 중환자들이 저산소증이나 정상적인 산소상태의 환자보다 병원내 사망률이 높았다고 보고하였고, 지주막하 출혈 환자 252명에 대한 전향적 코호트연구에서도 고산소증은 지연된 뇌허혈(delayed cerebral ischemia)의 위험성을 증가시킨다고 보고되었다[27]. 유럽뇌졸중기구(European Stroke Organization, [ESO])는 산소포화도가 95% 미만일 때에 산소를 투여할 것을 권고하고 있으나[28], 본 연구의 대상자들은 평균적으로 높은 산소화 상태를 유지하고 있음에도 불구하고 전체 대상자 중 83.6%(92명)가 산소공급을 받고 있었다. 임상에서 일상적으로 시행하는 산소공급이 신경계 중환자의 예후를 향상시키지 못하므로[25] 신경계 중환자에게 산소치료를 적용할 경우 고산소증의 위험성을 인지하고 면밀하게 산소화 지표를 감시하여야 한다.
본 연구에서는 두 측정값 사이의 일치도를 평가하기에 유용한 일치상관계수(r c)를 구하여 부위별 맥박 산소포화도와 동맥혈 산소포화도를 비교하였다. 상관관계를 검증하는데 일반적으로 사용되는 Pearson 상관분석은 선형의 상관관계를 검증하는 방법으로 두 측정값이 정확하게 일치하는 경우와 강한 선형관계가 있지만 측정값이 일치하지 않는 경우를 구별할 수 없다는 한계가 있으므로[29] 일치상관계수와 함께 제시하였다. 그 결과 두 종류의 상관계수(r, r c) 모두 왼쪽 손가락, 왼쪽 귓불, 오른쪽 귓불 순서로 높게 나타났으며 모든 측정부위에서 유의하였다. 그러나 본 연구대상자들의 산소포화도가 대부분 높은 수준을 유지하고 있고, 평균적으로 맥박 산소포화도가 동맥혈 산소포화도보다 높게 측정되어 Seifi 등[17]의 연구에서 측정부위별 맥박 산소포화도와 동맥혈 산소포화도 간의 상관계수가 .60∼.77이었던 것과 비교하여 볼 때 본 연구대상자들의 상관관계는 중정도(.40~.60)로 높은 상관을 보이지는 않았다.
두 가지 측정방법을 비교하는데 유용한 도구로 평가되는 Bland-Altman plot은 편향(bias)과 정밀도(precision), 95% 일치한계(limits of agreement)를 제시한다. 본 연구에서는 오른쪽 손가락과 오른쪽 발가락의 편향이 0.06%로 가장 적고 오른쪽 귓불이 0.19%로 가장 크게 나타났으나 통계적으로 동맥혈 산소포화도와 유의한 차이는 없었고, 0.2% 미만의 산소포화도 차이는 임상적으로도 유의미한 차이로 보기 어렵다. 그러나 모든 부위에서 맥박 산소포화도가 작은 차이이지만 동맥혈 산소포화도보다 높게 나타났고 이 결과는 Nessele 등[14]과 Singh 등[30]의 연구와도 일치하였다. 본 연구에서는 일산화탄소중독으로 진단받은 대상자는 없었으나 Lee 등[31]은 카르복시헤모글로빈(carboxyhe-moglobin)이 정상 범위인 대상자들에게서도 맥박 산소포화도가 동맥혈 산소포화도보다 높게 측정된다고 보고하였고, Munoz 등[32]도 혈중 이산화탄소의 농도가 높을수록 카바미노헤모글로빈(carbaminohemoglobin)의 농도가 증가하여 맥박 산소포화도가 동맥혈 산소포화도보다 높게 측정되었다고 보고하였다.
정밀도는 왼쪽 손가락과 오른쪽 귓불이 가장 정밀하였고, 임상적 일치도를 평가할 수 있는 95% 일치한계 범위도 각각 –3.04~2.93%와 –3.18~2.79%로 가장 좁은 범위를 보였다. 두 번째로는 왼쪽 귓불과 왼쪽 발가락의 정밀도가 높았다. 손가락은 탐침의 적용이 간편하고 혈관이 많이 분포하여 맥박 산소포화도 측정시 첫 번째로 선호되는 부위이다[12,20]. Hinkelbein 등[8]은 인공호흡기 치료를 받는 중환자에게 손가락에서 측정한 맥박 산소포화도가 귓불과 발가락에서 측정한 것보다 편향이 적고 더 정밀하다고 보고하였고 호기말 양압을 높게 사용하는 급성 호흡부전증후군 환자를 대상으로 한 연구에서도 손가락이 이마보다 정밀하다고 보고하였다[16]. 손가락에서 측정한 맥박 산소포화도는 혈관이 풍부한 만큼 낮은 관류 상태에 따라 정확도가 감소 될 수 있다[13]. 반면 귓불은 움직임이 적고 저관류 상태에 민감하게 반응하지 않는다는 장점이있다[33]. 본 연구에서도 귓불이 좌⋅우에 상관없이 비교적 정밀도가 높게 나타났는데, 관상동맥 수술을 받고 말초관류가 저하된 중환자에게 이마, 손가락, 발가락, 귓불에서 측정부위별 맥박 산소포화도를 비교한 Seifi 등[17]의 연구결과와도 유사하였다. 이마는 내경동맥에서 분지하는 안와상동맥에서 혈관이 형성되므로 저관류 상태에서도 맥박 산소계측기에 일정한 파형을 유지할 수 있을 것으로 기대되어 측정부위로서 사용되어져 왔으나[14], 본 연구결과 다른 부위와 비교하여 상대적으로 정밀도가 낮게 나타났다. 이는 Hodsone 등[16]의 연구결과와는 일치하지만 수술, 외상, 말초혈관 질환 및 혈관수축제의 사용 등으로 말초 부위의 저관류가 의심되는 중환자에게 이마에서 측정한 맥박 산소포화도가 손가락이나 귀에서 측정한 맥박 산소포화도보다 더 정밀하다고 주장한 Nesseler 등[14]과 Schallom 등[15], 그리고 Wax 등[18]의 연구결과와는 차이가 있었다. 이런 연구결과의 불일치는 측정방법이나 표본의 크기 차이 등 일관되지 않은 연구방법이 결과에 영향을 미쳤을 것으로 생각된다.
실제 임상에서 유용성을 평가할 수 있는 95% 일치한계는 부위별로 차이가 크지 않았으나 범위가 6~7%로 나타났으며, 모든 부위에서 맥박 산소포화도가 동맥혈 산소포화도보다 작은 차이이지만 높게 측정되었다. Bland-Altman plot의 분포에서 산소포화도가 낮은 경우에 95% 일치한계를 벗어나는 이상값이 많이 발생했던 것을 고려하면 산소포화도가 낮은 신경계 중환자에게서 치명적인 저산소증을 놓칠 수 있다는 점에서 맥박 산소포화도의 범위에 따른 적용 및 해석에 주의가 필요하다. Singh 등[30]의 연구에서도 동맥혈 산소포화도가 감소함에 따라 편향이 증가하였으며 이런 해석은 특히 혈역학적으로 불안정하거나 저산소 상태의 중환자를 대상으로 맥박 산소포화도와 동맥혈 산소포화도의 차이가 클 수 있음을 강조하고 산소포화도 90% 이상을 확신하기 위해선 맥박 산소포화도를 94% 이상으로 유지하기를 권고한 Louw 등[34]의 연구결과와 같은 맥락으로 볼 수 있다. 연구자에 따라서는 맥박 산소포화도를 96% 이상 유지하기를 권고하기도 한다[35]. 그러므로 중요한 임상적 결정을 내릴 때 맥박 산소포화도 단일 측정값에 의거하여 판단하지 말고, 특히 낮은 산소포화도가 의심되는 상황에서 동맥혈 산소포화도를 함께 측정할 것을 추천한다[30].
본 연구에서 맥박 산소포화도와 동맥혈 산소포화도의 측정부위별 일치도는 편향이 적은 부위와 정밀도가 높은 부위 간에 차이가 있었다. 상관관계와 정밀도는 손가락과 발가락에서 측정한 경우 같은 측정부위임에도 귓불과 비교하였을 때 좌⋅우의 차이가 더 큰 것으로 나타났다. 그 이유로 상지와 하지는 동맥관을 유치하거나, 근력 수준의 차이로 인해 말초부위의 관류가 저하되어 맥박 산소포화도의 정확도에 영향을 미쳤을 것으로 생각된다[20, 36, 37]. 동맥관이 없는 상지의 손가락에서 측정한 맥박 산소포화도가 동맥관이 있는 상지의 손가락에서 측정한 것보다 상관성이 높았고 편향도 작았으며 보다 정밀한 것으로 나타났는데, 본 연구의 대상자들의 48.2%(53명)가 오른쪽 상지에 동맥관을 유지하고 있었으므로 왼쪽 손가락에서 측정한 맥박 산소포화도가 가장 정밀한 것으로 나타났다. 근력 차이에 따른 분석에서 또한 허약하지만 근력이 있는 사지에서 측정한 맥박 산소포화도는 마비가 있는 사지에서 측정한 것보다 상관성이 높고 보다 정밀한 것으로 나타났다.
실제 임상에서 맥박 산소포화도 측정시 측정부위의 저관류가 정확도에 영향을 미칠 수 있다는 사실은 잘 알려져 있으며[38] 저관류를 유발하는 원인 중 저혈압, 저체온, 승압제 등의 요소는 맥박 산소계측기를 사용할 때 주의할 것을 권고하고 있다[39,40]. 본 연구의 결과 동맥관의 여부와 근력수준의 차이 또한 맥박 산소포화도 측정부위 선정시 고려되어야 하는 요소임을 알 수 있었다. 동맥관이 없는 상지의 손가락에서 측정한 맥박 산소포화도가 동맥혈 산소포화도와 더 높은 일치상관계수를 보이고, 작은 편향 및 더 좁은 95% 일치한계 범위를 보여 가장 정확한 부위였고, 손가락이나 발가락은 동맥관의 여부나, 근력수준의 차이 등으로 인해 일치도가 영향을 받을 수 있으므로 귓불이 좌⋅우에 상관없이 안정적으로 동맥혈 산소포화도를 반영하였다.
본 연구는 산소화의 감시와 유지가 중요한 신경계 중환자를 대상으로 임상적으로 주로 사용하는 부위인 이마, 좌⋅우 귓불, 좌⋅우 손가락, 좌⋅우 발가락의 맥박 산소포화도와 동맥혈 산소포화도를 비교하여 정확도를 검증하였다는데 의의가 있다. 또한 편향을 증가시킬 수 있는 외적 요인을 통제하기 위해 한 명의 측정자가 단일 기계를 사용하여 산소포화도를 측정하였으므로 종래의 연구들에서 측정부위별 다른 기계를 사용하거나, 측정자간 일치도에 차이가 있거나 이에 대한 분석이 없었다는 단점을 보완하였다. 그리고 측정순서가 연구의 편향에 미치는 영향을 배제하기 위해 부위별 측정순서를 난수표를 사용하여 무작위로 배정하였고, 소수의 대상자에게 반복 측정하였던 이전의 연구와 다르게 대상자당 한 번의 측정으로 자료를 수집하여 반복적인 측정으로 인해 발생 가능한 교란작용의 가능성을 감소시켰다.
본 연구의 제한점은 첫째 치료과정 중 의사의 동맥혈 가스분석 처방이 있는 환자만을 대상으로 하였으며, 정규 혈액검사가 시행될 때 맥박 산소포화도를 측정하였기 때문에 다양한 상태의 대상자들이 연구에 참여하지 못한 것이다. 본 연구에 참여한 대상자가 대부분 높은 산소포화도를 유지하고 있어, 비교적 낮은 산소포화도 범위(70∼90%)에서 측정부위별 맥박 산소포화도의 편향과 정밀도를 비교할 수 없었다. 둘째로 연구에 참여한 대상자 중 승압제를 투여받은 대상자는 16명으로 승압제로 인한 말초 관류저하가 맥박 산소포화도의 정확도에 미치는 영향을 통계적으로 추론하기에는 대상자의 수가 적어서 분석하지 못하였다. 마지막으로 정맥박동을 유발할 것으로 예상되는 부정맥이나 관류저하를 유발할 수 있는 말초혈관 질환의 유무가 변수로 고려되지 못하였다. 실제 연구에서 탈락한 5명은 맥박 산소포화도 측정 시 맥박 산소계측기의 맥박수와 심전도상의 심박동수가 일치하지 않아 연구에서 제외되었는데 향후 정확도를 비교하기 위해서는 이러한 임상적 요소도 맥박 산소포화도의 정확도를 검증하는데 고려되어야 할 것이다.
V. 결론 및 제언
본 연구에서 맥박 산소포화도와 동맥혈 산소포화도는 모든 측정부위에서 중간 정도의 유의한 상관관계가 있었고 부위별 맥박 산소포화도와 동맥혈 산소포화도의 차이는 유의하지 않았다. 왼쪽 집게손가락과 오른쪽 귓불에서 측정한 맥박 산소포화도가 가장 정밀한 것으로 나타났고 그 다음으로 왼쪽 귓불이 정밀하였다. 동맥관이 없는 상지의 집게손가락에서 측정한 맥박 산소포화도가 동맥관이 있는 상지의 집게손가락에서 측정한 것보다 더 정밀하였다. 따라서 신경계 중환자에게 동맥관이 없는 집게손가락에서 맥박 산소포화도를 우선적으로 측정하는 것을 권고하고, 손가락을 측정할 수 없는 경우 귓불이 좌⋅우에 상관없이 안정적으로 동맥혈 산소포화도를 반영하므로 측정부위로 사용하는 것을 추천한다.
맥박 산소포화도의 정확도에 대한 탐색과 실무의 적용은 신경계 중환자의 산소화 유지와 감시에 대한 근거를 마련함으로써 임상에서 근거중심 간호에 기여할 것으로 생각된다. 그리고 향후 다양한 임상적 요인을 포함하여 맥박 산소포화도의 정확도를 검증하는 추가적인 연구를 제언한다.