미숙아의 장관영양 시 위 잔류 확인의 유용성 평가
The Usefulness of the Evaluation of Gastric Residuals in Premature Infants
Article information
Trans Abstract
Purpose
The routine evaluation of gastric residuals (RGR) is considered standard care for premature infants. This study evaluated the usefulness of RGR in premature infants.
Methods
The study retrospectively investigated 208 premature infants (gestational aged under 34 weeks) who underwent gavage feeding in a neonatal intensive care unit at a tertiary hospital. The patients were divided into two groups: RGR (n=104) and no-RGR (n=104). Those in the no-RGR group had their gastric residuals checked only if signs of feeding intolerance were present. Clinical outcomes, including the time to reach full enteral feeding (FEF) and the incidences of gastrointestinal disorders such as feeding intolerance (FI) and necrotizing enterocolitis (NEC), were compared. Data were analyzed with SPSS ver. 21, using a Mann-Whitney U test, chi-squared test, and Fisher’s exact test.
Results
There was no statistically significant difference for the time to FEF (z=-0.61, p =.541), incidence of FI (X2=0.38, p =.540), and NEC (X2=1.42, p =.234) between the two groups.
Conclusion
No-RGR did not increase the risk for FI or NEC. These results suggest that RGR evaluation may not improve nutritional outcomes in premature infants. Recommendations for further research and practice guidelines will be provided.
I. 서 론
1. 연구의 필요성
미숙아는 자궁 내 성장과 유사한 속도로 성장할 수 있게 충분한 칼로리와 영양분을 공급해야 하는데, 적절한 영양관리는 정상적인 성장발달, 감염에 대한 저항력, 적절한 신경 성숙과 발달을 위해 매우 중요하다(Hay, 2013; Lapillonne & Griffin, 2013; Seo, Kim, & Kim, 2016). 따라서 의학적으로 안정적인 한 모든 미숙아는 재태기간이나 출생 체중과 상관없이 정맥영양과 장관영양을 병행하면서 필요한 칼로리를 충당하게 되며(Gokmen et al., 2012), 34주 미만의 미숙아는 빨려는 노력에 한계가 있으므로 성숙하기까지는 입이나 코를 통해 위관을 넣어 영양을 공급하게 된다(Pi, 2008). 미숙아에게 있어 영양의 목적은 분만 후 첫 몇 주 내 정맥영양없이 장관영양으로만 필요한 권장 영양량을 공급할 수 있는 완전장관영양에 도달하는 것이다(Hans, Pylipow, Long, Thureen, & Georgieff, 2009).
그러나 미숙아에게 적절한 영양을 공급하는 데는 많은 난관이 있다. 재태기간이 짧고 출생 체중이 작을수록 위장관 기능이 미숙하고 장 운동이 저하되어 수유 후 위 저류가 많아지는 수유불내성(feeding intolerance)을 초래한다(Jang, 2011). 미숙아의 장관영양에 방해가 되는 대표적인 소화기장애는 수유불내성과 괴사성 장염(necrotizing enterocolitis)이다(Shin, 2009). 수유불내성은 장관영양을 일시적으로 중지하면 대부분 호전되지만 그만큼 수유진행이 느려져 장관영양이 지연된다(Moody, Schanler, Lau, & Shulman, 2000). 장관영양 지연은 정맥영양 기간을 늘려 정맥영양관련간질환의 위험을 증가시키고, 중심정맥관을 필요로 하게 되며 이로 인한 감염 등 합병증 발생을 증가시킨다(Ben, 2008). 또 괴사성 장염은 장의 점막 혹은 전 층의 괴사로 인하여 생기는 응급 소화기 질환으로 90%가 미숙아에서 발생하며 사망률은 5-30%에 달하는 심각한 질병이다(Pi, 2008; Wu, Caplan, & Lin, 2012). 따라서 미숙아의 성장 및 발달을 위해 이와 같은 소화기장애 및 합병증을 최소화하면서 장관영양을 통해 충분한 칼로리를 제공할 수 있는 방향으로 이루어져야 한다.
위관영양을 하는 환자에게 있어서 간호사는 적정량의 영양을 공급하고 소화기장애를 조기에 발견하는 등의 핵심적인 역할을 한다(Bollineni & Minocha, 2011). 소화기장애를 조기발견하기 위해 일반적으로 신생아중환자실 간호사들은 위관영양을 하는 미숙아에게 매 수유 직전 위 잔류의 양과 양상을 확인하여 위 배출의 지연 여부를 확인하고 있다(Gregory & Connolly, 2012). 그러나 위 잔류량은 환자의 체위나 수유 종류 및 위관의 크기, 위치에 따라 달라질 수 있으며(Li et al., 2014), 괴사성 장염을 시사하는 위 잔류량이 연구마다 다르게 보고되고 있어 그 기준도 명확하지 않다(Bertino et al., 2009; Cobb, Carlo, & Ambalavanan, 2004;Mihatsch et al., 2002). 이처럼 위 잔류에 대한 합의되지 않은 기준이나 특성으로 장관영양이 부적절하게 중단되거나 지연되면 완전장관영양에 도달하는 시간을 지연시키는 결과를 가져올 수 있다(Li et al., 2014). 또한 위 잔류에는 위산과 장관운동의 성숙 및 촉진을 돕는 효소를 포함하고 있는데(Williams & Leslie, 2010), 흡인된 위 잔류가 폐기된다면 미숙아의 위장관계 성숙에 부정적인 영향을 미칠 수 있다(Li et al., 2014). 특히 수유 주기가 짧은 미숙아의 경우 하루에 8~12회 반복적으로 행해지므로 더욱 문제가 될 수 있다. 따라서 미숙아에서 수유 직전 매번 위 잔류를 확인하는 주기적 위 잔류 확인 방법은 그 근거가 부족하고 해로울 수도 있다는 비판이 지속적으로 제기되어 왔다(Li et al., 2014;Parker et al., 2015).
최근 국외 연구에서 주기적으로 위 잔류를 확인한 경우보다 소화기장애의 임상적 징후가 있는 경우에만 위 잔류를 확인한 경우가 괴사성 장염 위험성의 증가 없이 완전장관영양 도달시간이 더 빠른 것으로 보고되었다(Riskin et al., 2017).Li 등(2014)은 비침습적인 임상적 징후를 주기적으로 모니터링하고, 이 징후를 통해 위 잔류 측정 여부를 결정하는 것이 바람직하다고 제안하였다. 그러나 국내에서는 아직까지 지침이 마련되지 않아 대부분의 신생아중환자실에서는 주기적 위 잔류 확인을 통해 장관영양 지속 및 수유불내성이나 괴사성 장염의 지표로 활용하고 있다(Seo et al., 2016).
이에 반해 본 연구대상병원은 선행연구를 바탕으로 전문가의 합의를 통해 2017년 1월부터 수유 전 주기적으로 위 잔류를 확인하던 기존 실무에 대해 수유불내성의 임상적 징후가 있는 경우에만 필요시 위 잔류를 확인하는 것으로 실무지침을 변경하여 시행하고 있다. 이에 실무 변경 전 주기적으로 위 잔류를 확인한 미숙아와 실무 변경 후 임상적 징후가 있을 경우 필요시 위 잔류를 확인한 미숙아의 완전장관영양 도달시간, 수유불내성, 괴사성 장염 등과 같은 임상결과를 비교하여 그 유용성에 대한 비판적 근거를 마련하고자 한다.
2. 연구 목적
본 연구의 목적은 위관영양을 하는 미숙아를 대상으로 주기적으로 위 잔류를 확인한 미숙아와 필요시 위 잔류를 확인한 미숙아 간의 임상결과를 비교하여 위 잔류 확인의 유용성을 평가하기 위함이다.
Ⅱ. 연구 방법
1. 연구 설계
본 연구는 위관영양을 하는 미숙아의 위 잔류 확인의 유용성을 평가하기 위하여 주기적으로 위 잔류를 확인한 미숙아와 필요시 위 잔류를 확인한 미숙아의 임상결과를 비교한 후향적 코호트 연구이다.
2. 연구 대상
미숙아에서 위관영양(gavage feeding) 적응증은 재태기간 34주 미만의 미숙아, 빠는데 많은 에너지를 소비하여 잘 자라지 못하는 미숙아, 빨기(sucking)와 연하(swallowing)가 잘 되지 못하는 신생아(예, 근무력증, 저산소성뇌병증), 호흡수가 60~80회/분 이상인 경우이다(Pi, 2008). 이에 본 연구는 2015년 12월부터 2017년 10월까지 서울 소재 일개 상급종합병원 신생아중환자실에 입원한 미숙아들 중 출생체중과 상관없이 재태기간 34주 미만으로 출생하여 위관영양을 시행한 미숙아를 대상으로 하였다. 주기적 위 잔류 확인군(routine evaluation of gastric residuals; RGR군)은 2015년 12월부터 2016년 10월까지 입원한 대상자로 하였고, 연구대상병원의 미숙아 위관영양 실무가 필요시 위 잔류 확인으로 변경된 2017년 1월부터 10월까지 입원한 대상자를 필요시 위 잔류 확인군(no-RGR군)으로 선정하였다. 대상자 제외기준은 기저질환으로 사망한 미숙아 및 장관영양의 지연과 연관된 선천성 질환(선천성 기관식도누관, 선천성 횡격막탈장, 선천성 맥켈게실, 선천성 태변 마개 증후군 등)을 가진 미숙아이다. 이 환자들의 경우에는 기저질환으로 인해 위 잔류의 변화가 커 위 잔류 확인 방법에 따른 임상적 차이를 비교할 수 없어서 대상에서 제외하였다.
대상자 수는 G-power 3.1을 이용하여 유의수준(α) .05, 검정력(1-β) .80, 선행연구(Riskin et al., 2017)의 결과를 참조하여 계산한 효과크기(d).42로 하였을 때 각 군당 93명이 산출되었으나, 탈락률 10%를 고려하여 주기적 위 잔류 확인한 대상자 104명, 필요시 위 잔류를 확인한 대상자 104명을 포함 총 208명의 자료를 조사하였다. 각 군의 대상자 수집방법은 RGR군에서는 2016년 10월부터 선정기준에 맞는 대상자를 역방향으로 수집하여 104명이 될 때까지 모집하였고, no-RGR군의 경우에는 2017년 1월부터 차례대로 104명이 될 때까지 차례대로 수집하였다.
3. 위 잔류 확인 방법
위 잔류(gastric residual)란 일정 시간 간격 후에 위장에 남아있는 우유의 양을 측정한 것으로(Abiramalatha, Thanigainathan, & Balakrishnan, 2019), 본 연구에서는 담당 간호사가 수유 직전 위관을 통해 주사기로 흡인하여 배출된 위 내용물을 의미한다. 각 군의 위 잔류 확인 방법은 Figure 1과 같다. 주기적 위 잔류 확인군은 수유 직전 매번 위 잔류를 확인하였고, 필요 시 위 잔류 확인군은 복부팽만이나 장음 저하, 구토 등 수유불내성의 임상 징후가 있는 경우에만 위 잔류를 확인하였다. 해당병원의 변경된 위 잔류 확인방법은 Li 등(2014)의 “Feeding algorithm for preterm infants” 및 신생아진료지침 제2판(Pi, 2008)을 토대로 미숙아 전문의 2인과 신생아중환자실 전문간호사 1인이 해당 신생아중환자실의 상황에 맞게 수정 및 검토를 거쳐 변경한 후 2017년 1월부터 시행하고 있으며, 각 군의 장관영양 지침은 위 잔류 확인 방법에 관계없이 동일하다.
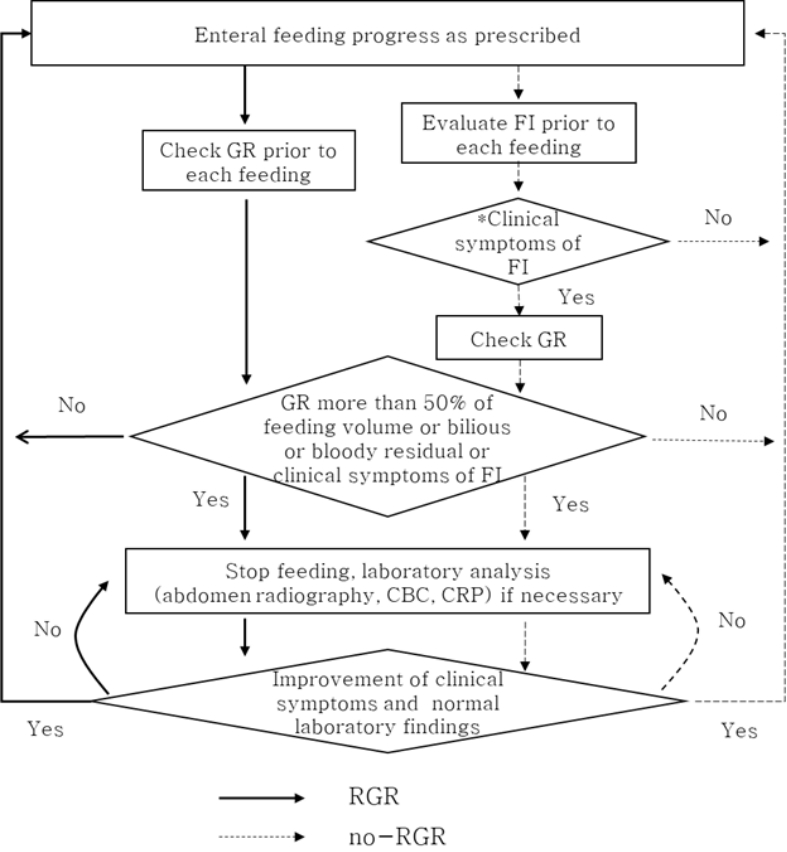
RGR: routine evaluation of the gastric residuals, no-RGR: no routine evaluation of the gastric residuals, GR: gastric residuals, FI: feeding intolerance, CBC: complete blood cell count, CRP: C-reactive protein,
*Clinical symptoms of FI: abdomen distension, tense, bruise change in abdominal color, hypoactive of bowel sound, vomiting, large amount of regurgitation, increasing frequency of apnea or bradycardia, positive in stool occult blood test.
4. 연구 도구
1) 일반적 특성
연구 대상자의 일반적 특성으로 성별, 재태기간, 아프가 점수, 출생 시 체중, 호흡곤란증후군, 기관지폐이형성증, 동맥관개존증, 2단계 이상의 뇌실내출혈 또는 뇌실 내 백질연화증, 수유 종류(모유/분유/혼합), 완전장관영양일에 도달할 때까지 위 잔류 확인 일수(8회를 1일로 계산)를 조사하였다.
2) 위 잔류의 유용성
본 연구에서 위 잔류 확인의 유용성을 평가하기 위해 선행연구에서 사용한 지표에 근거하여 장관영양과 관련된 임상결과를 조사하였다(Riskin et al., 2017;Torrazza et al., 2015). 해당 임상결과로는 완전장관영양 도달시간, 도달 시 체중, 수유불내성 발생 빈도, 출생 후 체중이 줄어들다가 다시 회복되면서 출생 당시의 체중에 이르는데 소요되는 시간인 체중회복시기, 입원 중 장관영양 시행기간 동안 정맥영양을 함께 했던 기간(정맥영양기간), 정맥영양관련간질환과 괴사성 장염 발생빈도를 조사하였다. 완전장관영양(full enteral feeding)이란 수액보조요법 없이 장관영양만으로 필요한 수분 및 열량을 공급받는 것으로 하루 수유량이 100 -150 mL/kg에 도달할 때를 말한다(Sisk, Lovelady, Gruber, Dillard, & O’Shea, 2008). 본 연구에서는 하루 수유량이 120mL/kg에 도달할 때를 완전장관영양으로 정의하였다. 체중은 보육기에 설치된 체중계를 이용하여 야간근무자가 오전시간에 측정하였다. 수유불내성은 명확히 통일된 정의를 내리고 있지는 않으나 대게 반복적으로 발생하며, 복부팽만, 위 잔류의 증가, 담즙이 섞인 위 잔류, 구토, 혈변, 복부 X-선상에서 가스팽만 소견, 무호흡, 서맥 등의 임상소견을 나타내며(Moody et al., 2000), 합병증으로 수유를 정지하거나 수유량의 감소 또는 수유 간격이 늘어나는 것을 의미한다(Amendolia, 2011). 본 연구에서는 완전장관영양 도달시간까지 복부팽만, 구토, 혈변, 무호흡, 서맥 등의 임상소견으로 인해 12시간 이상 수유를 정지한 경우로 하였다. 정맥영양관련간질환은 지속적인 비 경장영양을 받는 환자에서 다른 간질환이 없음에도 담즙 배설의 감소 혹은 기계적 폐쇄에 의한 질환으로 일반적으로 다른 원인 없이 직접 빌리루빈 수치가 2~3mg/dL 이상 증가할 경우로 진단한다(Duro et al., 2011). 본 연구에서는 2주 이상의 정맥영양을 받은 미숙아 중 다른 감염, 또는 선천적 원인으로 설명되지 않는 혈중 직접빌리루빈 2mg/dL 이상으로 하였다. 괴사성 장염은 담당의가 Modified Bell’s staging criteria에 따라 stage 2 이상으로 판정한 경우를 의미한다.
5. 자료수집기간 및 방법
본 연구의 윤리적 고려를 위해 연구대상병원 기관윤리심의위원회의 승인(승인번호 2017-12-092)과 동의 면제 승인을 받은 후, 연구대상병원의 의무기록팀에 의료정보자료 요청서 및 개인 정보 보호 서약서를 작성하여 제공받은 자료 내에서 수집하였다. 의무기록은 입원 시 보호자가 의무기록 열람을 동의한 미숙아로 제한되어 있어 열람이 가능한 대상자의 자료만 수집하였다. 자료수집은 2019년 1월부터 4월까지 본 연구자가 의무기록을 검토하여 자료를 수집하였고, 수집된 자료는 암호 처리하여 잠금 장치가 있는 곳에 보관하고, 분석 후에는 관련 법규 및 기관 규정에 따라 일정 기간 보관 후 분쇄 폐기 처리될 예정이다.
6. 자료분석
수집된 자료는 SPSS win 21.0 프로그램을 이용하여 유의수준 .05수준에서 분석하였다. 대상자의 특성과 유용성 평가에 사용된 임상결과의 정규성은 Kolmogorov-Smirnov로 확인하였으며, 정규성을 만족하지 않아 중위수와 사분위수 범위, 빈도와 백분율로 제시하였다. 두 군 대상자의 특성에 대한 동질성검정은 Mann whitney U test, chi-squared test, 또는 Fisher’s exact test를 이용하여 분석하였다. 위 잔류 확인의 유용성 평가를 위해 두 군간 임상결과(완전장관영양 도달시간, 완전장관영양 도달 시 체중, 수유불내성 발생 빈도, 체중회복시기, 정맥영양기간, 정맥영양관련간질환과 괴사성 장염 발생 빈도)의 차이는 Mann whitney U test, chisquared test, 또는 Fisher’s exact test로 분석하였다.
Ⅲ. 연구 결과
1. 대상자의 일반적 특성과 수유 특성에 대한 동질성 검정
두 군의 성별, 재태기간, 아프가 점수, 출생 시 체중은 통계적으로 유의한 차이가 없었다. 두 군의 체중별 비율 또한 통계적으로 차이가 없었다. 기저동반질환으로 호흡곤란증후군, 기관지폐이형성증, 동맥관개존중, 뇌실내출혈 또는 백질 연화증의 비율도 통계적으로 유의한 차이가 없었다.
수유 특성을 살펴보면 수유 종류는 두 군 모두 혼합수유 빈도가 가장 높았으며, 통계적으로 유의한 차이가 없었다. 완전장관영양 도달시간까지 위 잔류 확인 일수를 비교한 결과, 주기적 위 잔류 확인군(RGR군)의 위 잔류 확인 일수는 4.5일, 필요시 위 잔류 확인군(no-RGR군)의 위 잔류 확인 일수는 0.3일로 두 군간 유의한 차이를 보였다(p <.001)(Table 1).
2. 위 잔류 확인 유용성 평가를 위한 임상결과
위 잔류 확인의 유용성 평가를 위한 임상결과 비교 결과는 Table 2에 제시하였다. 완전장관영양 도달시간은 두 군간 통계적으로 유의한 차이가 없었다. 미숙아를 체중별로 나눠서 비교한 결과 초극소저체중출생아에서 RGR군의 완전장관영양 도달시간은 32.5일, no-RGR군은 21.0일로 필요시 위 잔류 확인군에 완전장관영양 도달시간이 11.5일 더 짧았으나 통계적으로 유의한 차이는 없었다. 완전장관영양 도달 시 체중이나 체중회복시기, 정맥영양기간, 정맥영양관련간질환 발생 빈도 또한 통계적으로 유의한 차이가 없었다. 두 군의 수유불내성 빈도 또한 통계적으로 유의한 차이가 없었으며 체중별 비율도 통계적으로 유의한 차이가 없었다. RGR군에서 괴사성 장염 발생건수는 5명으로 극소저체중출생아가 2명, 초극소저체중출생아가 3명이었다. No-RGR군에서 괴사성 장염 발생건수도 5명으로 동일하였고 극소저체중출생아가 1명, 초극소저체중출생아가 4명으로 통계적으로 유의한 차이는 없었다.
Ⅳ. 논 의
본 연구는 위관영양을 하는 미숙아에서 주기적으로 위 잔류를 확인한 군과 필요시 위 잔류를 확인한 군의 임상 결과를 비교하여 위 잔류 확인의 유용성을 평가하고자 시도된 연구로, 연구 결과에 대한 고찰과 연구의 의의를 논의하고자 한다.
먼저 본 연구에서 완전장관영양 도달시간은 두 군간 유의한 차이가 없는 것으로 나타났다. 그러나 비록 통계적으로 유의하지는 않았지만 극소저체중출생아 및 초극소저체중출생아의 완전장관영양 도달시간은 no-RGR군이 RGR군보다 각각 4.5일과 11.5일이 더 단축된 것으로 나타나, 임상적으로 의미 있는 결과라 생각된다. 본 연구에서와 같이 출생체중 1,250그램 이하(평균 924그램)의 극소저체중출생아 및 초극소저체중출생아 61명을 대상으로 RGR군과 no-RGR군으로 나누어 비교한 Torrazza 등(2015)의 연구에서도 통계적 차이는 없었지만, no-RGR군에서 완전장관영양 도달시간이 6일 더 빠른 것으로 나타났다. 반면 재태기간 34주 이하의 미숙아 472명을 대상으로 한 Riskin 등(2017)의 연구에서는 완전장관영양 도달시간이 no-RGR군이 8일로, RGR군의 9일보다 하루 더 짧고 통계적으로 유의한 것으로 나타났다. 완전장관영양 도달 지연은 미숙아의 성장 및 신경계 발달을 더디게 할 뿐 아니라, 정맥영양기간을 연장시켜 정맥영양관련간질환 및 중심정맥관 삽입으로 인한 감염, 심막삼출, 혈전색전의 위험을 증가시키는 등 심각한 부작용을 초래할 수 있다(Hermansen & Hermansen, 2005).Riskin 등(2017)은 주기적 위 잔류 확인이 완전장관영양 도달의 지연뿐 아니라 입원기간도 연장시키는 것으로 보고한 바, 필요시에만 위 잔류를 확인하는 것이 소화기계 등 부작용을 더 증가시키지 않는 한 적극적으로 임상에서 적용할 필요가 있을 것으로 보인다.
장관영양 시 흔히 나타날 수 있는 수유불내성 발생빈도는 두 군간 통계적으로 유의한 차이를 보이지 않았다. 이는 주기적으로 위 잔류를 확인하지 않아도 임상징후를 잘 관찰하면 수유불내성을 판단하는 데 차이가 없음을 의미한다. 위 잔류는 잔류량 보다는 구토, 장음감소, 복부팽만, 복부 색의 변화, 무호흡, 서맥, 체온의 불안정과 같은 임상적 징후가 동반되었을 때 중요할 수 있다(Lucchini, Bizzarri, Giampietro, & De Curtis, 2011). 수유 주기가 짧은 미숙아에게 주기적 위 잔류 확인은 흡인으로 인한 점막 손상 가능성이 있고(Torrazza et al., 2015), 흡인된 위 잔류를 다시 주입하지 않고 버릴 경우 위 잔류에 포함된 위장관 효소, 위 성숙을 촉진시키는 호르몬 등의 소실로 인해 부정적인 영향을 줄 수 있다(Li et al., 2014).Kaur 등(2015)은 수유불내성 확인 방법으로 주기적 위 잔류 확인보다 복부 둘레를 측정하는 것이 괴사성 장염의 발생률을 증가시키지 않으면서 완전장관영양 도달시간을 단축시키고 수유 중 단일을 감소시켜 더 유용한 지표라고 하였다. 따라서 비침습적인 임상 징후를 주기적으로 모니터링하고, 이 징후를 통해 위 잔류 측정 여부를 결정하는 것이 바람직할 것으로 생각된다.
두 군의 괴사성 장염 발생 빈도 또한 통계적으로 유의한 차이가 없었는데, 이는 선행연구들(Riskin et al., 2017;Torrazza et al., 2015)과 일치하는 결과이다. 괴사성 장염은 미숙아의 응급소화기질환으로 조기발견과 치료가 중요하므로(Pi, 2008), 많은 신생아중환자실에서 매 수유 전에 위 잔류를 확인하여 양과 양상을 토대로 괴사성 장염을 예측할 수 있을 것이라 여겨왔다(Parker et al., 2015). 그러나 괴사성 장염을 시사하는 위 잔류에 대한 근거가 부족하다.Cobb 등(2004)은 괴사성 장염이 발생한 미숙아는 괴사성 장염을 진단받기 6일 전에 위 잔류량이 유의하게 증가한다고 하였으나,Bertino 등(2009)은 괴사성 장염 진단 17일 전에 위 잔류량이 증가한다고 하였다. 또한 위 잔류 색이 혈액성인 경우는 괴사성 장염의 지표가 될 수 있지만(Bertino et al., 2009), 담즙색인 경우는 다른 임상 징후가 동반되지 않는다면 수유불내성이나 괴사성 장염의 조기지표로는 신뢰하기 어렵다는 보고도 있다(Mihatsch et al., 2002). 이처럼 연구들마다 괴사성 장염을 시사하는 위 잔류의 특성에 대해 다르게 제시하고 있어 합의된 근거가 없는 실정이다. 또 위 잔류량은 측정 시 미숙아의 체위, 위관의 크기, 위치, 흡인 기술, 수유의 점도에 따라 달라질 수 있어 정확한 측정이 어려워 괴사성 장염을 예측하는 지표로서 신뢰성이 떨어진다(Li et al., 2014). 따라서 일관된 합의점이 없는 위 잔류 특성을 우선적으로 체크하여 수유불내성과 괴사성 장염 여부를 판단하기 보다는 다양한 비침습적 임상 징후를 먼저 확인하고 이후 필요시 위 잔류를 확인하는 것이 더 바람직한 방법이라 할 수 있겠다.
그 외에도 임상결과로 평가된 완전장관영양 도달 시 체중, 체중회복시기, 정맥영양기간 및 정맥영양관련간질환 빈도도 두 군 간에 차이가 없었다. 선행 연구들에서도 이러한 지표들이 no-RGR군에서 조금 더 좋거나(Riskin et al., 2017) 유의한 차이가 없는 것으로 보고하고 있어(Torrazza et al., 2015) 본 연구와 비슷한 결과를 보였다. 본 연구에서 비록 통계적으로 유의하지는 않았지만 초극소저체중출생아의 경우 no-RGR군이 RGR군에 비해 정맥영양기간이 4일 더 짧고 정맥영양관련간질환 발생 빈도도 낮은 것으로 나타났다.Torrazza 등(2015)의 연구에서도 통계적으로 유의하지는 않았으나 no-RGR군이 중심정맥관 유지기간이 6일 더 짧았다. 정맥영양기간이 길어지면 중심정맥관 사용일수 또한 증가하며 이로 인한 감염, 정맥영양관련간질환 등 합병증이 증가하게 된다(Hermansen & Hermansen, 2005). 출생체중이 작고 재태기간이 짧을수록 장관영양공급이 어려운 만큼(Jang, 2011) 추후 초극소저체중 출생아의 표본 수를 늘려 조사하여 통계적으로 의미 있는 결과가 나오는지 확인해 볼 필요가 있을 것으로 보인다.
이상에서와 같이 본 연구는 미숙아에게 주기적으로 위 잔류를 확인하지 않아도 수유불내성이나 괴사성 장염의 발생 빈도를 높이지 않음을 알 수 있었으며, 미숙아의 주기적 위 잔류 확인에 대한 비판적 근거를 제시하는 국내의 첫 연구라는 것에 의의가 있다. 주기적 위 잔류 확인은 그 근거가 부족함에도 수유불내성 및 괴사성 장염의 조기 지표로 해석되어 왔기 때문에 관행적으로 행해져 왔다. 그러나 주기적 위 잔류 확인 실무는 많은 시간을 필요로 하며 허용 가능한 위 잔류에 대한 합의점 없이 간호사의 경험, 임상의의 개별적인 기대, 신생아중환자실의 프로토콜에 따라 편차가 크다(Gregory & Connolly, 2012). 본 연구에서도 두 군의 완전장관영양 도달 시간 까지 위 잔류 확인 일수를 조사하였을 때 필요시 위 잔류를 확인한 군의 위 잔류 확인 일수가 4일 이상 감소한 것으로 조사되었다. 미숙아에게 수유 전 매번 위 잔류의 양과 양상을 확인하여 의사에게 보고하고 다음 수유의 진행여부를 결정하는 일련의 과정은 결코 적은 비용과 시간을 필요로 하는 것이 아니므로 4일 이상의 위 잔류 확인의 감소는 실무의 효율적 측면에서도 의미가 있다. 과학적 근거가 부족한 주기적 위 잔류 확인은 간호 시간 및 건강관리 비용의 증가뿐 아니라 환자결과에 영향을 미칠 수 있으므로 위 잔류확인에 대한 표준화된 근거기반의 프로토콜이 필요하다(Bollineni & Minocha, 2011). 또한 프로토콜 변경 및 확산을 위해서는 국내 위 잔류 확인 현황 및 의료진의 인식조사도 필요할 것이다. 국외에는 위 잔류 확인에 대한 현황과 의료진의 행위 및 인식에 대한 조사연구가 있으나(Bollineni & Minocha, 2011; Gregory & Connolly, 2012) 아직 국내에는 보고된 바가 없다. 또한 필요시 위 잔류 확인 실무가 신뢰도와 타당도가 높은 근거로 활용될 수 있기 위해서는 주기적 위 잔류 확인의 잠재적 위험과 필요시 위 잔류 확인의 이점을 밝힐 수 있는 무작위 대조군 연구를 포함한 잘 설계된 대단위의 반복 연구가 필요할 것으로 생각된다.
본 연구의 제한점으로는 단일기관에서의 연구로 일반화하는데 어려움이 있으며 연구대상병원이 이미 실무를 변경하여 전향적 연구가 어려웠던 한계가 있다. 비록 본 연구가 단일기관의 연구이기는 하나 관행적으로 행해져 왔던 주기적 위 잔류 확인에 대한 임상결과를 객관적인 지표로 보여줌으로써 그 이점이 없음을 확인하였으며 다양한 임상적 징후를 고려하여 장관영양의 증진 및 수유불내성과 괴사성 장염의 지표로 활용하는 것이 미숙아에게 적절한 영양공급을 위한 최적의 전략임을 시사한다.
Ⅴ. 결론 및 제언
본 연구는 위관영양을 하는 미숙아에서 위 잔류 확인의 유용성을 평가하기 위해 주기적으로 위 잔류를 확인한 미숙아와 필요시 위 잔류를 확인한 미숙아의 임상결과를 비교한 후향적 조사연구이다. 본 연구결과 주기적 위 잔류 확인군과 필요시 위 잔류 확인군 간 임상결과(완전장관영양 도달시간, 완전장관영양 도달 시 체중, 수유불내성 및 체중회복시기, 정맥영양기간, 정맥영양 관련간질환, 괴사성 장염 발생빈도)는 통계적으로 유의한 차이가 없었다. 따라서 미숙아에게 수유직전 주기적으로 위 잔류를 확인하는 것은 그 이점이 없으며, 임상적 징후가 있는 경우에만 위 잔류를 확인해도 수유불내성 및 괴사성 장염 발생을 증가시키지 않는다는 것을 확인하였다. 또한 주기적으로 위 잔류를 확인함으로써 미숙아에게 발생할 수 있는 위 점막 손상과 같은 잠재적인 위험을 배제할 수 있고, 의료기관의 입장에서는 시간과 비용을 절감할 수 있을 것이다.
본 연구 결과를 토대로 다음과 같이 제언한다. 국내 신생아중환자실의 위 잔류 관리의 현황 파악 및 위 잔류 확인의 유용성 검증을 위한 잘 설계된 무작위 대조군 연구를 제언한다. 또한 향후 미숙아의 장관영양 필요시 위 잔류 확인으로 장관영양지침이 개선되고 확산되기를 제언한다.


